 Существует более десятка терминов, употребляемых при клиническом и морфологическом исследовании молочных желез (кистозная мастопатия, аденоз, склерозирующий аденоз и др.), что является результатом определенных сложностей в оценке данной проблемы международными экспертами и организациями службы здравоохранения. Существует более десятка терминов, употребляемых при клиническом и морфологическом исследовании молочных желез (кистозная мастопатия, аденоз, склерозирующий аденоз и др.), что является результатом определенных сложностей в оценке данной проблемы международными экспертами и организациями службы здравоохранения. |
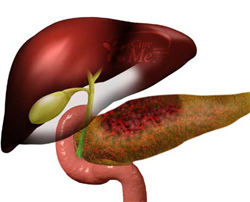 При хронических панкреатитах инфекционного происхождения возбудитель может проникнуть в поджелудочную железу из просвета двенадцатиперстной кишки (например, при дисбактериозе) или из желчных путей через панкреатические протоки восходящим путем, чему способствует дискинезия пищеварительного тракта, сопровождающаяся дуодено- и холедохо-панкреатическим рефлюксом.
При хронических панкреатитах инфекционного происхождения возбудитель может проникнуть в поджелудочную железу из просвета двенадцатиперстной кишки (например, при дисбактериозе) или из желчных путей через панкреатические протоки восходящим путем, чему способствует дискинезия пищеварительного тракта, сопровождающаяся дуодено- и холедохо-панкреатическим рефлюксом. |
 Молочница как инфекция, развивающаяся на фоне иммунологических "поломок" в состоянии организма, способна в свою очередь вызывать изменения иммунитета больного. Возможно внутриклеточное и внеклеточное расположение грибов молочницы, размножение их среди эпителиальных клеток. Проникая в эпителиальную клетку, C.albicans паразитируют в ее цитоплазме и ядре, используя вещества эпителиальной клетки для своего роста и развития, что приводит к образованию вокруг гриба зоны отмирания клеток эпителия.
Молочница как инфекция, развивающаяся на фоне иммунологических "поломок" в состоянии организма, способна в свою очередь вызывать изменения иммунитета больного. Возможно внутриклеточное и внеклеточное расположение грибов молочницы, размножение их среди эпителиальных клеток. Проникая в эпителиальную клетку, C.albicans паразитируют в ее цитоплазме и ядре, используя вещества эпителиальной клетки для своего роста и развития, что приводит к образованию вокруг гриба зоны отмирания клеток эпителия.
|
 Под бесплодием принято понимать неспособность зрелого организма производить потомство. В настоящее время врачи ставят вопрос о бесплодии пары, когда беременность не наступает после одного года регулярной половой жизни без контрацепции. Если имеются признаки бесплодия, не стоит затягивать обращение к доктору. Под бесплодием принято понимать неспособность зрелого организма производить потомство. В настоящее время врачи ставят вопрос о бесплодии пары, когда беременность не наступает после одного года регулярной половой жизни без контрацепции. Если имеются признаки бесплодия, не стоит затягивать обращение к доктору. |
|
Гемолитическая болезнь плода и новорождённого Гемолитическая болезнь плода и новорождённого (греч. haima кровь + lytikos способный разрушать; синоним: эритробластоз плода и новорожденного, гемолитическая болезнь новорожденных) — врожденное заболевание, характеризующееся усиленным распадом эритроцитов (гемолиз) и симптомами (отеки, желтуха, анемия), обусловленными токсическим действием продуктов гемолиза на организм. В основе заболевания лежит иммунологическая несовместимость крови матери и плода по различным антигенам, чаще всего по резус-фактору (средняя частота — 1 случай на 200—250 родов). Кроме того, гемолитическая болезнь возникает при несовместимости крови матери и плода по группам крови, а также другим, менее изученным факторам и антигенам (М, N, Hr, Kell, Kidd и др.). Гемолитическая болезнь, обусловленная несовместимостью групп крови матери и плода, протекает легче, чем вызванная несовместимостью по резус-фактору. Если резус-отрицательная женщина беременна резус-положительным плодом (в случае наследования от резус-положительного отца), то при переходе резус-антигена через плацентарный барьер в организме матери образуются резус-антитела, которые, проникая в кровь плода, вызывают гемолитические процессы. Воздействие продуктов распада гемоглобина (преимущественно непрямого билирубина) на различные органы плода и кроветворную систему обусловливает развитие гемолитической болезни. При несовместимости по резус-фактору заболевание редко развивается при первой беременности. Чаще дети с гемолитической болезнью рождаются от второй или третьей беременности. В случае АВ0-несовместимости заболевание развивается уже при первой беременности. При раннем проявлении (на 5—6-м месяце беременности) резус-конфликт может быть причиной преждевременных родов, выкидышей (см. Аборт), внутриутробной смерти плода. Общими симптомами гемолитической болезнь являются нормохромная анемия, увеличены печени и селезенки. Различают отечную, желтушную и анемическую формы гемолитической болезни. |
|
Анемия является одной из наиболее частых патологий у детей раннего возраста. Около 20% доношенных детей страдают данным заболеванием, а среди недоношенных на первом году жизни анемия развивается практически у всех. При этом тяжесть анемии тем выше, чем меньше гестационный возраст ре6енка. В первые месяцы жизни у недоношенных детей с очень низкой массой тела при рождении (менее 1500 г) и гестационным возрастом менее 30 нед. тяжелая анемия, требующая переливание эритроцитарной массы, составляет до 90% [1]. В патогенезе ранней анемии недоношенных играет роль не только формирование железодефицита, характерное для всех детей раннего возраста, но и факторы незавершенного онтогенеза. Кроветворение во внутриутробном периоде начинается очень рано. Уже в первые 2 нед. развития эмбриона определяются островки кроветворения – эритроциты продуцируются желточным мешком. Начиная с 12–16 нед., основным местом кроветворения становится печень и в меньшей степени селезенка. Примерно в 20 нед. внутриутробного развития плода начинается эритропоэз в костном мозге, а в печени и селезенке постепенно угасает. Таким образом, к моменту рождения у доношенных детей кроветворение в печени почти полностью прекращается, тогда как у глубоконедоношенных очаги кроветворения сохраняются практически до 40-й недели гестации (т.е. от 3 нед. до 3 мес. их фактического возраста). На ранних стадиях внутриутробного развития отмечается небольшое количество эритроцитов. До начала костномозгового кроветворения концентрация эритроцитов в крови плода растет медленно, а к моменту рождения резко возрастает и составляет уже 5–6 млн в 1 мм3 [2]. Для недоношенных детей характерны морфологические изменения эритроцитов. Так, эритроциты аномальной формы составляют 27%, тогда как у доношенных новорожденных всего – 14%. Это способствует тому, что период жизни эритроцита у доношенных почти в 2 раза дольше, чем у недоношенных детей, и составляет 60–70 и 35–50 дней соответственно. |
|
Определение гормонального статуса 1. На 5-7 день цикла (1 день менструации - 1 день цикла) следующие гормоны: ЛГ, ФСГ, эстрадиол, пролактин, тестостерон, ДГЭА-С, ДГЭА, кортизол, 17-оксипрогестерон, ТТГ и свободный Т4. Гормоны стресса: пролактин, кортизол, ЛГ - могут быть повышены не из-за гормональных заболеваний, а из-за хронического или острого (поход в больницу и сдача крови из вены) стресса. Их нужно пересдать. Для диагноза "гиперпролактинемия", например, необходимо трехкратное измерение повышенного уровня пролактина. 2. Прогестерон имеет смысл сдавать только в середине второй фазы менструального цикла. Через 3-5 дней стабильного подъема базальной температуры, при УЗИ-картине второй фазы (желтое тело в яичнике и зрелый эндометрий) можно сдавать прогестерон (при регулярном 28-30 дневном цикле - на 20-23 день). Скрининговым тестом для определения функции щитовидной железы является ТТГ - его изменение наиболее чувствительно и происходит раньше, чем самих тиреоидных гормонов Все гормоны сдают строго натощак, как и любые анализы крови. Если нет возможности сдать нужные гормоны в нужные дни цикла, лучше не сдавать вообще, чем сдавать в другие дни цикла. Анализ будет неинформативным. Задержка менструации 1. Домашний тест на беременность В утренней порции мочи, показателен только с первого дня задержки. Ложноотрицательные результаты бывают чаще ложноположительных. Если отрицательный: 2. УЗИ влагалищным датчиком Если УЗИ-картина зрелой второй фазы цикла (толстый зрелый эндометрий, желтое тело в яичнике): 3. Кровь на бета-ХГЧ |
|
Прерывание беременности. Медикаментозное прерывание. Аборт. По современным оценкам, в мире ежегодно производится от 36 до 53 млн. искусственных прерываний беременности, т.е. каждый год аборт производят 4% всех женщин в возрасте от 15 до 44 лет. Предполагается, что в мире приблизительно каждая четвертая беременность заканчивается искусственным абортом. В значительной степени распространенность абортов в различных странах зависит от доступности и качества служб планирования семьи и полового воспитания населения. Так, например, с недостаточным развитием таких служб и малодоступностью их для населения связана высокая частота абортов в России и других странах бывшего СССР. Уровень абортов в этих странах почти в 10 раз выше, чем в Западной Европе. Внедрение методов современной контрацепции снижает частоту абортов, но не может полностью устранить потребность в них, так как ни один из используемых способов не дает стопроцентной гарантии предотвращения беременности. Таким образом, даже в странах с широким распространением контрацепции аборт необходим в качестве крайнего средства в случае несостоятельности примененной контрацепции. Существующие методы прерывания беременности делят на хирургические и консервативные. К хирургическим методам относят инструментальный кюретаж после предварительного расширения цервикального канала и вакуум-аспирацию плодного яйца с помощью специальных приспособлений. Консервативные методы прерывания беременности включают использование различных препаратов, содержащих аналоги простагландинов группы Е и F, или синтетические антипрогестины (препарат Ru-486 или мифепристон). Кроме того, возможно применение различных методов консервативной подготовки шейки матки к операции прерывания беременности с помощью простагландинов, ламинарий и антипрогестинов. Прерывание беременности разрешается всем женщинам (по их желанию) со сроком беременности до 12 нед. при отсутствии противопоказаний к этой операции. Противопоказаниями являются острые и подострые воспалительные процессы любой локализации, острые инфекционные заболевания. |
